近期接連爆出名人因食道癌辭世的噩訊,使食道癌一躍成為民眾網路熱搜關鍵字。根據台灣105年癌症登記報告,從發生率(圖一)來看,食道癌並沒有擠進十大癌症,但以死亡率(圖二)來說,食道癌卻位居十大癌症的第九位。也就是說,台灣每年所有新診斷得到癌症的人裡面,食道癌的患者並不算多,但每年因食道癌而死亡的人數卻多到能登列排行榜,足見食道癌治療之困難與致命性之高。
早期無明顯症狀 七成發現時已是晚期
類似其他隱形殺手級別的致命癌症,如肺癌、肝癌、胰臟癌等,早期的食道癌幾乎不會造成任何身體不適。因此在台灣,僅有不到十分之一的食道癌患者在初次診斷時,是早期癌症。這些患者通常是因為胃炎或潰瘍,亦或因健康檢查去做胃鏡,才意外發現到食道黏膜表面的微小癌症病灶。其餘的患者往往是因有吞嚥困難等症狀才求診,當這些患者被確診罹患食道癌時,超過7成已經是晚期癌症。
晚期癌症患者和早期癌症患者相比,5年存活率已從早期癌症患者的5成下降到1成,平均存活時間也由4年以上縮減至約半年。因此要有效壓制食道癌的致命危害,早期診斷是關鍵。由於現在的醫學研究還沒有找到針對食道癌方便有效又安全的篩檢工具,早期診斷僅能依賴屬於高風險族群民眾的自我警覺與定期檢查。
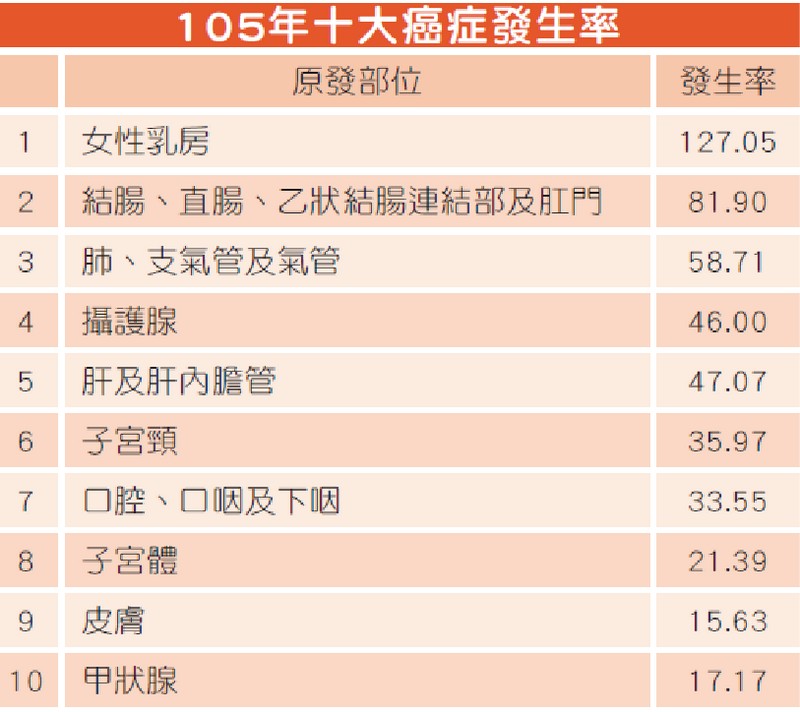
▲ 圖一、105年十大癌症(含原位癌)發生率(每10萬人口)
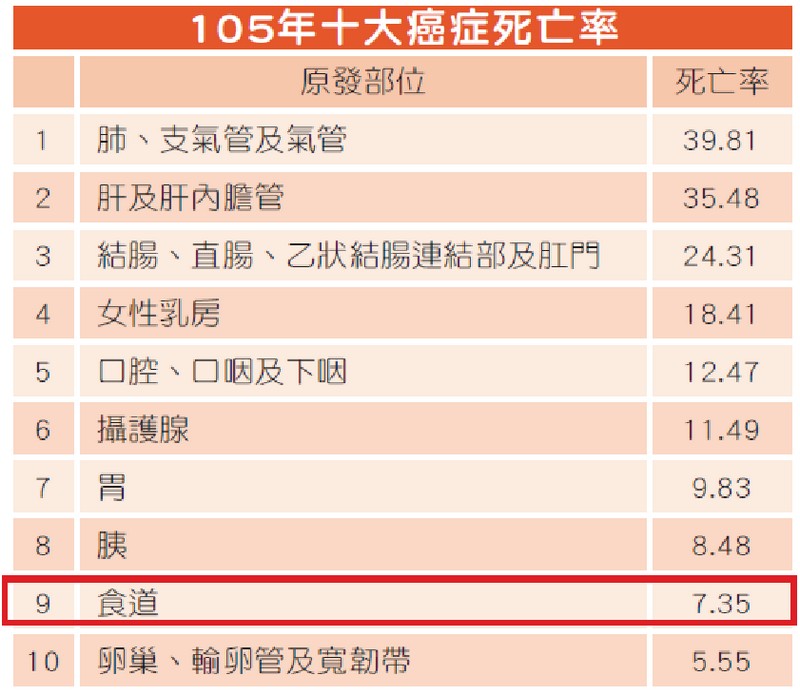
▲ 圖二、105年十大癌症死亡率(每10萬人口)
認識食道癌,先了解食道
在人體中,大多數連絡運輸的主要管路,都是沿著脊椎骨鋪設。如果把人體比喻成一輛汽車,胸腔就像是引擎室。在引擎室裡,這段沿著脊椎骨鋪滿管路的管道間,我們稱為後縱膈腔。而食道就混在其他人體裡構造精細的重要管路(如氣管,主動脈…)中(圖三),一起埋在後縱膈腔裡。食道本身並無特殊重要的生理機能,它就像汽車裡輸送燃油的管路,只單純作為在胸腔裡連接口腔與腹腔的通道,讓從口吃下的食物滑過進到胃裡消化。
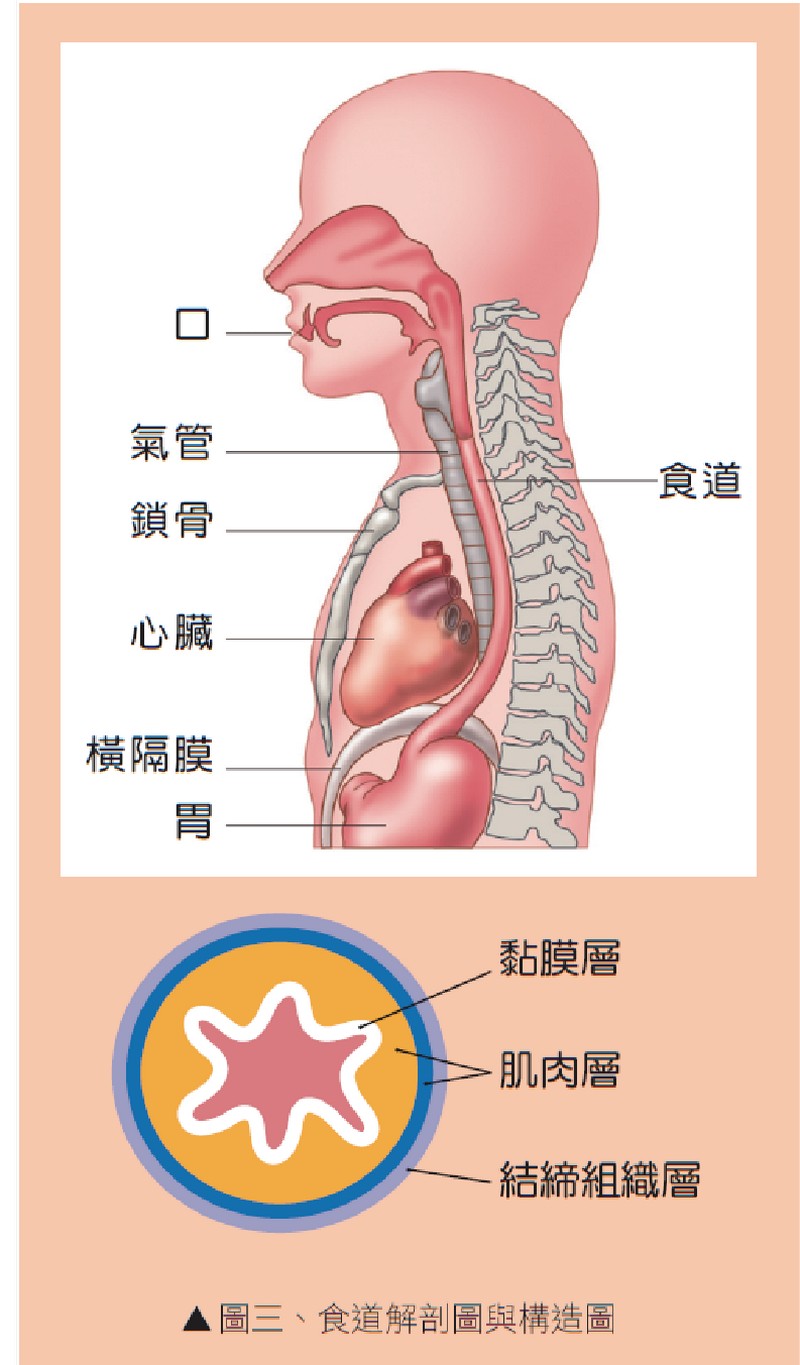
因為食道的功能不繁雜,所以構造單薄,僅是一條由兩層肌肉捲起形成的管道。為了讓食物能順暢滑過,這條肌肉管道內襯一層黏膜。管道外圍則連一層保護的外衣都沒有。除此之外,人體結構為了有效利用空間,還將大量的淋巴管織入食道內外,每當我們吞下食物時,食道肌肉的收縮就能順道將自胸腹腔回收的淋巴液向上擠回血液循環中。
由於食道內襯的黏膜直接和外界接觸,很容易就暴露在致癌環境裡,如胃酸逆流侵蝕、致癌食物浸潤等,因此絕大部分的食道癌都是由食道黏膜長出。食道黏膜受到足量的致癌傷害後,就慢慢長出惡性腫瘤。腫瘤往內長,會塞住管路造成患者吞嚥困難或吞嚥時胸悶劇痛。腫瘤向外長時,因為食道外圍沒有外衣包覆限制,腫瘤輕易地就能擴張侵犯周邊的胸腔重要器官或管路,造成呼吸困難、肺部感染、聲音沙啞、心律不整、心包膜或肋膜積水、大量吐血等症狀。腫瘤同時會鑽進食道肌肉層內外那些豐富的淋巴管,進入循環系統,滲竄至全身各處。
即便是早期食道癌,也有高達6成的機率發現淋巴結擴散。食道只是一條簡單的管道,不掌管任何人體機能的展現。但因為這條管道身處人體的機房重地,食道一旦長癌就會侵犯胸腔內重要器官,同時經由充沛的淋巴網絡擴散出去,這些特性使得食道癌難以治療而致命。
食道癌的危險因子 VS 預防
在全長約25公分的食道裡,內襯的黏膜並非都由同一種細胞組成。下段接近胃的部位,黏膜細胞會長得像胃的黏膜細胞,而中上段的食道黏膜則是由和口腔相同的鱗狀上皮細胞組成。在台灣,超過九成的食道癌是發生在中上段的鱗狀上皮細胞癌,因此台灣食道癌最常見也最重要的危險因子和口腔癌相同,就是抽菸、喝酒、嚼檳榔。當然,因為危險因子相同,罹患口腔癌的患者本身也是食道癌的好發族群,反之亦然。
其他的危險因子還有習慣喝熱飲熱湯、常吃含亞硝基化合物的加工食品等。

近年來的統計資料發現,不單是歐美各國,就連亞洲的新加坡與香港,食道鱗狀上皮細胞癌的發生率都在逐年下降,研究分析認為這些國家食道癌發生率的減少與其吸菸率降低相關。反觀台灣,食道癌的發生率卻逐年上升,且好發年齡逐年下降。因此政府近年來大力推行菸害防制,就是希望能降低這些與菸相關的致命疾病之發生率,促進國人健康。
長期抽菸飲酒酒或嚼檳榔的民眾,與曾經罹患口腔癌的病患都是食道癌的高風險族群。最好的預防方式,當然就是戒除菸酒檳榔這些個人嗜好。此外,目前診斷食道癌最快速準確的方式還是胃鏡檢查。隨著光學診斷技術的進步,精敏發現早期微小食道癌病灶已不再是難事。建議食道癌高風險族群也應定期諮詢消化專科醫師,在適當時機接受胃鏡檢查,以發現早期食道癌,及早治療。近幾年胃鏡治療技術大幅進步,若胃鏡檢查發現是早期食道癌未合併周邊淋巴擴散時,不需外科醫師動刀,消化專科醫師只要利用胃鏡切除長癌的那塊黏膜,就能達到絕佳的療效。
食道癌的治療 需三管齊下
但若食道腫瘤較大,已長出黏膜外,就有很高風險已侵犯淋巴造成擴散。此時就不適合只定點做胃鏡去切除黏膜,我們需要集中更強大的火力去做大範圍的掃蕩。一般來說,對於惡性腫瘤的治療可以分成兩類:若是腫瘤還侷限在特定解剖範圍內,可以做局部的腫瘤清除療法,如手術切除或放射治療;如果腫瘤已有在循環系統內擴散的風險時,就需要全身性的藥物療法,如化學治療、標靶治療、免疫治療等。由於食道癌容易淋巴擴散,且醫學研究目前還未找到療效令人滿意的藥物,因此要治療較嚴重的食道癌,手術切除仍是治療的主軸。此外還要在手術切除前後輔以化學治療及放射治療,三管齊下,才有機會根除治癒。
然而食道位處機房重地,埋在心、肺、氣管、主動脈等人體動力中樞內,手術切除談何容易。外科醫師光是要打開人體的引擎室,進到胸腔內動刀,也需等到20世紀初掌握了操控人體呼吸的技術後,才得以實現。進到胸腔了,還要面對複雜的解剖構造,釐清其交互影響。在20世紀初萌芽的食道癌手術,一開始是死亡率高於6成的危險手術。之後要等到外科醫師逐步克服手術技術、麻醉止痛、營養補強、感染控制、傷口癒合等難題,經過了半個多世紀,食道癌手術才成為療效與安全性勉強可被接受的治療方式。
標準的食道癌手術,應將整段胸腔內食道及周圍的所有淋巴組織徹底切除,才能有效控制腫瘤擴散與復發。但是如此大範圍的切除,容易傷害到食道周邊的氣管、血管、及許多控制心跳呼吸發聲的重要神經分枝,造成病患在術後常見肺部感染、心律不整、聲音沙啞等併發症。而開胸手術大傷口的劇烈疼痛更讓術後復原,緩慢且難受。直到20世紀末,食道癌手術後發生上述併發症的比例依舊高達5成,死亡率也維持在接近1成左右,無法再突破。
微創手術+術前復健優化 降低併發症與死亡率
21世紀外科手術的重大革命之一,就是微創手術的快速演進與大量普及,讓手術品質大幅躍昇。食道癌手術也受惠於此一變革:傷口大幅減小,術後疼痛更容易控制,病患也能更早恢復日常活動;傷口雖小,但靈活精準的機械手臂依然能讓外科醫師的精湛技術百分百發揮,毫無死角限制;立體清晰的影像系統讓各個細微的解剖構造都能鮮明地被辨識出來,在手術中不易受到傷害。近幾年來藉由微創手術科技的導入、術前復健優化病況的觀念建立、術後快術復原策略的成功應用,食道癌手術的併發症發生率與死亡率又更進一步大幅下降。現今手術切除已不再是過去試著拼一拼的賭注,而是癌症治療專業團隊認可,有效又相對安全的治療主力 。
晚期食道癌不僅奪命快速,更會讓患者在生命末期經歷許多折磨: 無法進食、呼吸困難、疼痛難止等。當然,癌症治療專業團隊正努力研究與提供食道癌患者全方位的醫療服務,不僅追求治療疾病,也要讓患者在治療過程中能保有更好的生活品質。但這些努力其實都比不上及早發現切除來得有用。所以最後要誠心呼籲嗜好菸酒或檳榔的民眾,尋求專業醫師的幫助,盡早戒除,定期受檢,早期診斷,早期治療,讓生命能夠持續發光發熱,不留遺憾。



