2017年8月30日美國食品藥物管理局(FDA)核准了世界上第一個CAR-T細胞(chimeric antigen receptor-T cell)治療於小兒或年輕的B細胞急性淋巴性白血病,這個消息撼動了整個醫學界,也為未來的癌症治療開闢了一個新的領域。
長久以來癌症治療仰賴三大利器,即手術、放射線治療及化學治療,二十一世紀以來標靶治療方興未艾,由於對癌細胞生理及分子機轉的瞭解,這一類所謂的小分子治療如雨後春筍般的出現。惟這些新藥大多只能控制病情,離治癒的終極目標還有很長一段距離。
CAR-T細胞治療為這個終極目標帶來新的希望。根據美國賓州大學兒童醫院的B2202臨床試驗,63位3-25歲復發或頑固性B-細胞急性淋巴性白血病接受CTL019,一種以CD19(B淋巴球細胞表面上的標記)為標的的CAR-T細胞治療後,有52位(83%)達到緩解,1年存活率是79%,平均存活時間為16.6個月,75%的病人在6個月內未復發。這些數據是驚人的,過去對這些疾病幾乎是束手無策,如今竟然部分病人可以長期存活,而且只要接受一次治療就可以了。第一個接受此治療的病人是一位小女生Emily Whitehead,她5歲時接受CAR-T細胞治療,如今已12歲了,疾病從未回來過,代表她已經治癒了。緊接著,美國FDA又在10月18日核准了第二個CAR-T細胞治療(KTEC19)於復發或頑固型B細胞惡性淋巴瘤,其他類似的CAR-T臨床試驗不下數十種正在進行,CAR-T細胞治療的時代已然來臨。
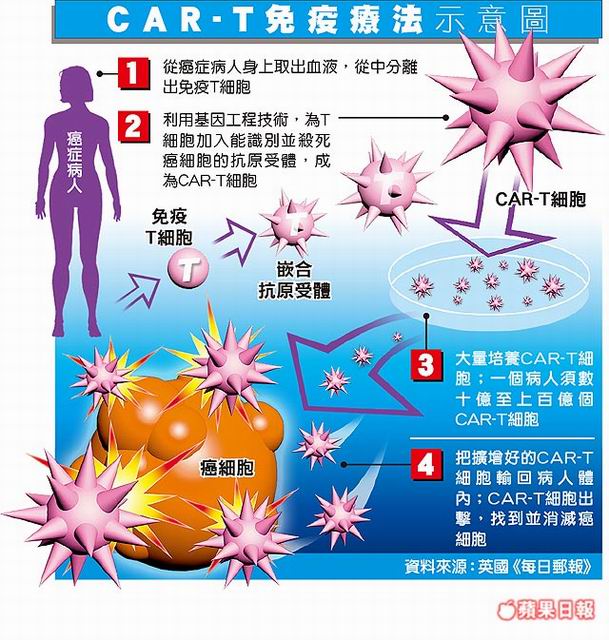
那麼CAR-T細胞治療到底是什麼樣的治療?又是從何開始的呢?這不得不從1950-60年代說起,那個時代科學家早已觀察到人體的免疫系統是有能力毒殺癌細胞的,因此科學家們很早就夢想可以利用增強人體免疫系統來治療癌症。後來科學家發現T細胞才是毒殺癌細胞的主要戰士,但是我們怎樣才能從病人身上取得毒殺癌細胞的T細胞呢?即使能取得,又怎樣才能追蹤到癌細胞呢?1993年以色列免疫學家Zelig Eshhar製造出世上第一個CAR-T細胞。CAR的英文全文為Chimeric Antigen Receptor,chimeric取自於希臘文chimera,在希臘神話中是一種獅頭,羊身,蛇尾的吐火怪,後世引用為不同種類結合的混合體。CAR分子就是一部分T細胞受體與一部分癌細胞特異抗原單株抗體結合在一起的混合接受器,此單株抗體的抗原認知部份就像追蹤器一樣,可以引導T細胞追蹤到體內的癌細胞而將之毒殺;而T細胞受體可以活化T細胞,產生更多的T細胞,並增強其癌細胞毒殺能力。經過基因轉殖(transduction)的技術,將此段混合的基因打入T細胞內,由此T細胞表面就可以表現CAR分子,而帶有這種CAR分子的T細胞就叫做CAR-T,如果我們選擇CD19當作標的物而製成的,叫做Anti-CD19 CAR-T。這種經過改造的T細胞打入病人體內,不會被排斥,因為是從病人身上取得自己的細胞。這個過程,打個比方,就像是把一個普通士兵訓練裝備成超級戰士,並擴編成一個軍團,去擊垮癌症兵團。目前美國FDA所核准的兩種CAR-T都是Anti-CD19 CAR-T,都是利用B-急性淋巴性白血病或B-細胞淋巴瘤上面有CD19的表現以達到治療效果。以此類推,我們也可利用不同癌症細胞上不同的抗原做為標的物,為病人量身訂做獨一無二的CAR-T來治療病人,因此這一方面的發展真是無可限量。
那麼,CAR-T細胞治療是怎麼進行的?首先病人必須接受一個細胞分離術的過程(apheresis),就像是捐血小板一樣,血液從病人手臂上的血管引流到分離機,分離機將單核細胞分離出來,剩下的血液再經由另一手臂上的血管回到體內。接下來就是科學家的事了,所收集的單核細胞送到實驗室後,首先把其中的T淋巴球細胞分離出來,再利用基因工程製造出CAR混和基因,將CAR基因轉殖到T細胞內,於是T細胞表面就會表現CAR,之後再將這CAR-T細胞在體外增生擴充到足夠的細胞數,再經一道過濾手續後,這些CAR-T細胞就可以注射到病人身上來治療癌症了。不過在注射之前,病人需經過一個化學治療,讓身體處在一個可以接納CAR-T細胞的狀態下。
但是一種新穎治療模式的發展,安全度還是最重要的,CAR-T細胞療法一樣也有它的副作用,最重要的副作用是細胞介質釋放症候群(Cytokine Release Syndrome,CRS),根據臨床試驗大約有79%的病人會有CRS,其中有47%是第三及第四級,症狀包括發燒,低血壓,腎功能下降,血壓低,處理方式可以使用介白質-6的拮抗劑Tocilizumab。由於這種副作用,美國FDA要求病人一定要在合格醫師的照顧下才能施行此項治療模式,同時在治療前一定要經過風險及安全評估。其他的副作用還有:球蛋白降低(43%)、感染(41%)、發燒(40%)、頭痛(37%)、腦病變(34%),出血(31%)、拉肚子(26%)和噁心,嘔吐等,這些副作用一般而言都是可以處理的。
總結,CAR-T細胞治療法是一種結合基因治療及細胞治療的免疫治療法,這是超越一般傳統的治療模式,而達到一種個人化的治療(Personalized Medicine),也是一種精準醫療(Precision Medicine)。目前已成功地應用在B型急性淋巴性白血病及惡性淋巴瘤,在未來的日子,極有可能發展到可以治療其他的血液腫瘤,例如急性骨髓性白血病,多發性骨髓瘤,甚至到固態腫瘤,我們期待醫療科學的發展能夠繼續帶給人類更大的福祉。